http://www.asyura2.com/16/iryo5/msg/636.html
| Tweet |
こんながん検診は受けてはいけない! がん検診の「新常識」
http://president.jp/articles/-/22504
2017.7.16 PRESIDENT 2016年5月16日号 医療ジャーナリスト 井手 ゆきえ
がんは早期発見、早期治療が一番。そう考える向きは多いだろう。だが、場合によっては「早期発見」が仇になることもあるという。国立がん研究センターがん予防・検診研究センター検診研究部長の斎藤博氏が指摘する。
さらに言えば、たとえ発見率が高い検診法であっても、がんの種類によっては無駄な治療を招くおそれがあり、そうなれば患者は治療に伴う不利益を被らなくてはならない。私たちは「精度の高い診断検査=いい検診法ではない」ことを理解したうえで、がん検診の行列に並ばなければならないのだ。「一般の方はつい、発見率が高いがん検診ほど効果が大きいと考えてしまいがちですが、それは正しくありません。なぜなら、がん検診の目的はあくまでも対象者のがん死亡率を下げること、つまり、がんで亡くなる危険を減らすことです。しかし、検査の精度が高く発見率が高くても、必ずしも死亡率が下げられるわけではないのです」
以下、がんの種類ごとにがん検診の「新常識」を見ていこう。
前立腺がん
まずは前立腺がんだ。前立腺がんのスクリーニング検査として広く行われているのがPSA検査(タンパク質の一種PSAの血中値を調べる)。採血による簡単な検査だが、がん発見率が高いために一般には「いい検診法」と見られている。だが斎藤氏によると「科学的根拠がなく、効果はあるとしても小さい。一方で不利益が大きい」。
事実、国は死亡率減少効果の証拠が不十分として推奨していない。米国予防医療作業部会(USPSTF)も12年5月、全年齢の男性に対するPSA検診は推奨しないとの勧告を公表した。PSA検診による死亡率の減少がごくわずかか、まったくない一方、精密検査で誘発される感染症や発熱、一時的な排尿障害などの不利益が利益を大きく上回ると判断されたためだ。
また、前立腺がんは進行がゆるやかなものが多く、大半は死亡原因にならず治療の必要はない。ところが検診で見つかると治療せざるをえないため、高齢者ではとくに治療による不利益が大きいと指摘されている。
「国内でも針生検(針を用いた組織採取)を行うと、頻度は低いものの重篤な前立腺炎を発症し、なかには死亡する例があることも報告されています。PSA検診を実施している自治体や医療機関は、こうした不利益があることを事前に説明するべきです」(斎藤氏)
大腸がん
現在、国が集団がん検診として推奨しているのは、大腸がん(便潜血検査)・肺がん(胸部X線検査)・子宮頸がん(細胞診)・乳がん(乳房X線検査=マンモグラフィ)・胃がん(胃X線検査・内視鏡検査)の5つ。
便潜血法による大腸がん検診は、「簡単、安価、死亡率低下の直接的証拠があり、利益が不利益を上回る」優等生だ。世界の評価も一致している。とりあえず集団検診を受けてほしい。
便潜血検査の次の「二次検査」に相当するS状結腸鏡検査や大腸内視鏡検査も、死亡率を下げる十分な根拠がある。見逃し率が低く、まったく異常がなかった場合は5〜10年後の再検診でいいのも大きな利点だ。
その一方、出血や腸管に孔があくなどの偶発症が報告されており、検診として広く行った場合の不利益は必ずしも小さいとはいえない。大腸内視鏡検査を受ける際は、偶発症の可能性を踏まえ、緊急時の対応ができる施設を選ぶといい。
肺がん
肺がんの胸部X線検査はどうだろう。この検査は、早期がんの見逃しリスクが高いとされる。
死亡減少効果は、レントゲン写真を読み取る2人以上の医師(そのうち1人は十分な経験があること)がダブルチェックを行い、過去の写真と比較することをはじめ、精度管理が十分行われている条件で初めて期待できる。しかし現実の検診現場では、医師によるダブルチェック実施率は低いとされる。国では今後、他のがん検診とともに検診体制の精度管理を強化する考えで、自治体や施設の体制が問われるだろう。
一方、将来の検診候補として被曝量を抑えた低線量CTが注目されている。元喫煙者約5万人を対象とした「全米肺がん検診臨床試験」では、胸部X線検査と比較し、死亡率を約2割下げた。
これを受け、USPSTFは、死亡率の低下という利益が過剰診断・被曝という不利益を確実に上回る「肺がん高リスク集団」に限定した形で、低線量CT検診を推奨とした。
高リスク集団とは、タバコを1日1箱30年間吸い続けたのと同じ程度の喫煙歴があり(1日2箱なら15年間)、喫煙中もしくは禁煙後15年以内の55〜80歳の成人を指す。任意の肺がん検診を選択する際の参考にするといいだろう。
子宮がん
子宮がんのうち子宮頸がんの検診でポピュラーなのが、細胞診検査。これは子宮頸部から採取した組織を顕微鏡で観察し、がん細胞や異型細胞を見つける方法だ。死亡減少効果は実証済みで、しかも効果は大きい。日本では20歳以上を対象に、2年おきの受診が推奨されている。
一方、不利益は少々複雑だ。検診で見つかる前がん病変、とくに中等度程度までの前がん病変の大半は、がんにならないのに治療されてしまうことがある。このため、軽度から中等度の前がん病変は長期の経過観察となる。若い女性には恋愛や結婚の障害にもなりかねず、精神的苦痛は大きい。
また英国のデータを見る限り、明確に死亡率低下効果が示されるのは20代後半以降で、20代前半は利益よりも不利益が上回る(英国の推奨年齢は25歳から)。
子宮頸がんは、性行為を感染ルートとするHPV(ヒトパピローマウイルス)感染が主たる要因。諸外国では、HPV検査で感染の有無を確認したうえで細胞診を行う対象を絞ることや、検診間隔を5年程度開ける検討もなされている。今後の研究課題である。
乳がん
乳がん検診のマンモグラフィは、死亡率を下げる証拠を持つ検診だ。乳がん発症のピークが60代にある米国では50〜74歳の検診を推奨、40代は不利益が上回るとして、推奨はされていない。
一方、日本では乳がん発症のピークが40代。検診の推奨年齢は40歳から(上限なし)と諸外国より10年若く設定されている。
ところが、だ。マンモグラフィは乳腺濃度が高い「若い乳房」においては、小さいがんを見逃してしまうリスクが高いという問題がある。X線写真に写った乳腺組織の白い影にがん塊の影が紛れてしまうのだ。
これは乳がん診療現場の常識で、日本女性にとって本当に利益をもたらす検診方法が待ち望まれていた。
昨年11月、東北大学の大内憲明教授らから、マンモグラフィ単独と超音波+マンモグラフィ併用とを比較した研究結果が報告された。
参加者は40〜49歳の日本人女性7万2800人。2年間隔でどちらかの検診を受けた。
その結果、マンモグラフィに超音波検査を加えることで、ゼロからI期の超早期乳がんの発見率が1.5倍に上昇することが判明したのだ。
検診と検診の合間に進行する「中間期がん」の減少が期待できる結果といえるが、小さい乳がんには命を脅かさないものが含まれることも指摘されている。
この結果だけで超音波検査の併用の推奨はできず、集団検診として推奨されるか否かは5年、10年先の死亡率低減効果の証明を待つしかないだろう。しかし、任意型検診では不利益を理解したうえで、マンモグラフィと超音波検査の併用を選択肢に入れたい。
胃がん
今年度から、胃がん検診の対象年齢が従来の40歳以上から50歳以上へ、検診間隔も年1回から2年に1回へと変更された。胃内視鏡検診も並行して推奨されると決まり選択肢は広がったが、ここで1つ課題が生じる。内視鏡検査を行う医師の絶対数が足りず、地域偏在も大きいのだ。この解決策として「胃がんリスク分類」とそれを応用した「ABC検診」が注目されている。
胃がんリスク分類とは、血液検査で胃がんの原因菌であるヘリコバクター・ピロリ菌(以下、ピロリ菌)感染の有無と、ピロリ菌感染で生じる胃粘膜の萎縮を反映する「血清ペプシノゲン値」を調べ、その結果から、胃がんリスクをA〜D群+E群の5段階で評価する方法だ(図参照)。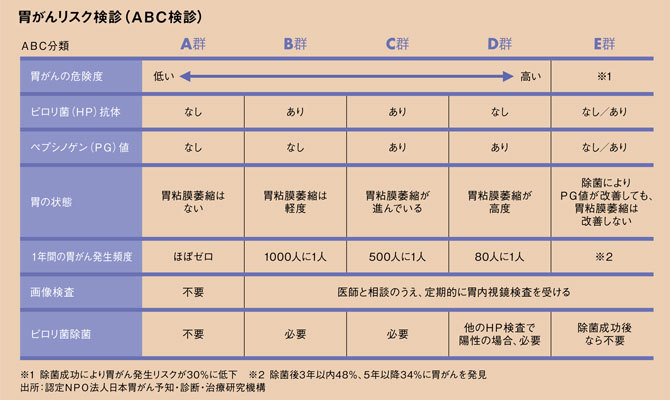
ピロリ菌感染も胃粘膜の萎縮もない人を「A」、ピロリ菌ありで萎縮なし・萎縮軽度は「B」。ピロリ菌と萎縮の両方がありなら「C」、ピロリ菌なしでも萎縮高度なら「D」に相当する。がん化リスクはD・C・Bの順に高い。残る「E」はすでにピロリ菌の除菌治療を受けた人だ。
ABC検診は、胃がんリスク分類の結果により内視鏡検査を受ける対象を絞り込む方法だ。リスク評価で「A(ピロリ菌未感染)」と判定された人は検診対象から除外される。
日本人の胃がんの99%はピロリ菌感染が原因。A群と診断されれば、念のために一度は内視鏡検査を受け胃粘膜の萎縮がないことを確認すれば、胃がんからは一生涯、ほぼ無縁のはずだ。ピロリ菌感染率は世代が下がるごとに減少しており、現在の10代の感染率は10%以下。低リスク対象が増えることで検査対象とともに不利益も最小化され、同時に、危機感が薄れるだろう高リスク群をしっかり囲い込める意味がある。
がん化リスクが高いB〜Dは自覚症状があれば定期的な内視鏡検査が推奨される。症状がなく過去に検査歴がない人は、担当医と相談して検査の有無や間隔を決めていく。
問題は「E」だ。ピロリ菌は乳幼児期に感染し、40〜50年かけてがん化の素地が完成する。ピロリ菌除菌が成功したとしても、除菌までの感染期間が長く、胃粘膜萎縮が進んでしまっているほど、除菌後も潜在的ながん化リスクは残る。したがってE群もB〜Dに準じた対応が望ましい。検査値だけではAに分類されてしまうので、注意が必要だ。
リスク評価検診は世界的な流れで、従来の胃X線検査でも胃粘膜の状態からピロリ菌感染の有無を診断する試みが始まった。ただ、診断画像の質と読影医の力量に依存する面が大きく、精度と実効性には疑問が残る。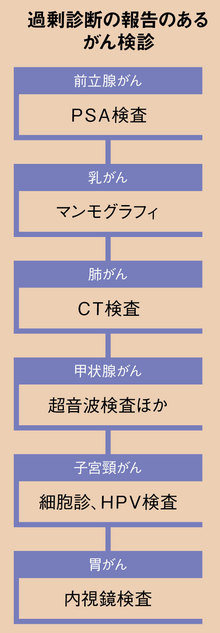
今のところ、国は死亡率減少について証拠不十分との理由でABC検診を推奨していない。しかし、すでに1割以上の自治体が独自に採用している。課題は検査キットの規格統一やA群の中のグレーゾーン(実はピロリ菌感染歴あり)の取り扱いだ。これまでにもA判定例からのがん発症例が報告されており、その多くは受診者がピロリ菌除菌を受けたことを忘れてしまい、問診で申告しなかった、実はE群だった例。受診者の理解や、検査の精度を上げる努力が期待される。一方、ABC検診は簡単な血液検査で明確にリスク評価ができ、X線被曝やバリウムによる腸管閉塞、腸管穿孔(孔があくこと)など偶発症の不利益がない点が大きなメリット。内視鏡検査の優先度を決めることで、内視鏡医不足に悩む地域でも合理的で効率的な対応が可能になる。
東京都目黒区では08年度にABC検診を導入。08〜12年度の5年間にABC検診を受けた約3万人のうち、内視鏡検査を経て胃がんと診断されたのは74人、発見率は0.24%。このうち早期がんは53人で71.6%を占めた。
同時期に従来の胃X線検査を受けた約9600人で胃がんと診断されたのは6人、発見率は0.06%。早期がんは1人、16%だった。
ABC検診の早期がん発見率は明らかに高い。胃がんは治療法が確立しており、早期発見は死亡率の低下に直結すると思われる。
日本胃がん予知・診断・治療研究機構の三木一正理事長は「内視鏡検診が推奨されたことで、ABC検診普及への道筋は開けた」とし、ABC検診の定着による胃がん死の速やかな減少に期待を寄せる。
居住地域の自治体検診にABC検診が採用されているか否かは、行政からのお知らせ、ネット等で確認可能だ。
斎藤 博
さいとう・ひろし●国立研究開発法人国立がん研究センターがん予防・検診研究センター検診研究部長。1952年生まれ。群馬大学医学部卒業。

三木一正
みき・かずまさ● 認定NPO法人日本胃がん予知・診断・治療研究機構理事長、東邦大学名誉教授。1968年、東京大学医学部卒業。
(撮影=大杉和広、的野弘路)
投稿コメント全ログ コメント即時配信 スレ建て依頼 削除コメント確認方法
 スパムメールの中から見つけ出すためにメールのタイトルには必ず「阿修羅さんへ」と記述してください。
スパムメールの中から見つけ出すためにメールのタイトルには必ず「阿修羅さんへ」と記述してください。すべてのページの引用、転載、リンクを許可します。確認メールは不要です。引用元リンクを表示してください。